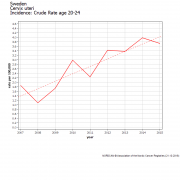
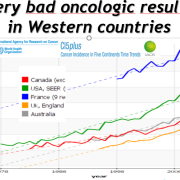
le frottis du col utérin doit-il s’accompagner d’une recherche systématique de HPV ?
Tests de dépistage HPV versus frottis : acte médical ou marchand ?
la réalisation des tests HPV n’est pas anodine car la révélation de leur positivité éventuelle est source d’angoisse importante le plus souvent injustifiée et de répétition des tests à court terme « pour vérifier » encore et encore… De plus, le coût de ces tests est élevé : en moyenne plus de 50 euros pour un test HPV alors que les pap tests reviennent à moins de 20 euros. Si on se rappelle que 6 millions de pap tests sont réalisés chaque année, l’association systématique aux test HPV couterait au moins 180 millions supplémentaires, sans tenir compte des multiples « vérifications ». Sans utilité globalement pour les femmes.
En moyenne, 11 % de la population féminine est positive pour le virus HPV, et la probabilité de présenter un faux négatif lors d’un test de dépistage classique est proche de 0.00016[1].
Aucun essai randomisé publié à ce jour n’a comparé les Pap tests classiques à leur remplacement ou leur association aux tests HPV sur plus de deux séquences.
[1] En France métropolitaine 6 millions de Pap tests annuels sont réalisés chaque année dont seulement 1000 se révèlent incapables de révéler un cancer invasif qui se manifestera avant le prochain examen.
Tests de dépistage HPV associés au simple frottis : pourraient-ils diminuer la mortalité par cancer du col de l’utérus ? Acte médical ou marchand ?
Par N et G Delépine cancérologues
LE FROTTIS DU COL DE L UTERUS TOUS LES TROIS ANS CHEZ LES FEMMES DE 25 A 65 ANS : UNE VALEUR SURE
Dernière vedette en date du ministère et des médias aux ordres, que ce soit audiovisuel ou presse quotidienne ou hebdomadaire, le cancer du col de l’utérus n’est pas le fléau que l’on voudrait faire croire à la population. Mais chacun a compris que le cancer est un fléau qui rapporte… [1]
« Le cancer du col de l’utérus est le dixième cancer chez la femme en France par sa fréquence.
Le pic d’incidence du cancer du col de l’utérus se situe vers 40 ans, l’âge médian au diagnostic est de 51 ans. Il est rare chez les femmes âgées de moins de 30 ans et celles âgées de plus de 65 ans. Les taux d’incidence et de mortalité par cancer au col de l’utérus sont en constante diminution ». La France est parmi les pays à faible incidence du cancer du col de l’utérus : le nombre de nouveaux cas était de 2 810 en 2011 (3 387 cas en 2000) et le nombre de décès liés à ce cancer de 998 (904 décès en 2002). La survie des femmes ayant un cancer du col de l’utérus dépend de différents facteurs pronostiques : la survie à 5 ans est comprise entre 84 et 93 % pour les cancers de stade I et 35 % pour les cancers de stade IV ».[2]
Rappelons l’histoire naturelle de ce cancer selon la HAS : « Les symptômes pouvant faire suspecter un cancer du col de l’utérus sont peu spécifiques et tardifs (métrorragies[3] spontanées ou provoquées lors des rapports sexuels, dyspareunies[4], leucorrhées, douleurs pelviennes, parfois une dysurie, un ténesme ou des douleurs lombaires). Les lésions évocatrices au niveau du col cervical peuvent être : une lésion ulcérée saignant au contact, une lésion végétante ou infiltrante ; mais le col peut également avoir un aspect normal à l’examen au spéculum. Le cancer invasif du col utérin met en moyenne 15 à 20 ans pour se développer après la persistance d’une infection à papillomavirus humain à haut risque ».[5][6]
Le dépistage du cancer du col de l’utérus par examen cytologique des frottis, selon la technique de Papanicolaou, constitue le modèle de réussite de dépistage en cancérologie. Dans tous les pays qui le pratiquent, il a permis de diminuer de façon importante la mortalité du cancer du col de plus de 50%[7].
Le test Pap est un acte réalisé au cabinet du médecin[8], qui permet de prélever quelques cellules du col de l’utérus (et du vagin si on le souhaite). Le col est l’ouverture de l’utérus sur le vagin. Le test Pap recherche des cellules anormales qui pourraient évoluer vers le cancer du col utérin, par vérification au laboratoire, au microscope (cytologie = examen des cellules), s’il y a des changements dans ces cellules qui indiqueraient un problème infectieux ou précancéreux potentiel[9] de probabilité très basse ou plus ou moins élevée ou déjà des cellules cancéreuses.
En France, depuis la pratique du dépistage occasionnel[10] par test Pap (sans recherche de virus), la mortalité annuelle a même baissé de 80% passant de de 5000 à 1000[11].
Cependant l’incitation à un dépistage cytologique triennal chez les femmes de 25 à 65 ans est encore légèrement insuffisante, car on comptabilise encore chaque année en France métropolitaine environ 3000 nouveaux cancers invasifs responsables de 1000 morts [12]. Plus des deux tiers des femmes ainsi frappées par la maladie n’avaient jamais fait de frottis ou à un rythme inférieur à celui des recommandations[13] [14] et n’avaient pas prêté attention (ni leur médecin peut-être) aux symptômes qui existaient probablement pour la plupart d’entre elles dans l’année précédente.
La généralisation du dépistage organisé aux femmes jusqu’ici non dépistées selon les recommandations[15] pourrait réduire de deux mille le nombre de nouveaux cas de cancers invasifs et réduire à 1000 nouveaux cas annuels non diagnostiqués par frottis, et moins de 300 morts.
La réalisation de pap tests lors de consultations gynécologiques motivées par des symptômes divers, permettrait le diagnostic plus précoce d’un certain nombre des 1000 cancers invasifs qui échappent encore au dépistage classique [16]. Le dépistage s’adresse aux femmes ne présentant aucun symptôme ; le diagnostic précoce utilise les mêmes tests chez des femmes symptomatiques et ne doivent pas être omis lors de consultations gynécologiques motivées par d’autres symptômes. En effet, près de 90% des femmes souffrant de cancer du col ont présenté des troubles gynécologiques dans l’année précédant le diagnostic, sans que des tests cytologiques n’aient été prescrits.[17] [18]
ALOURDIR LE DEPISTAGE PAR RECHERCHE SYSTEMATIQUE DU VIRUS HPV ?
Ces tests, pratiqués depuis longtemps, n’incluent pas la recherche systématique de virus papilloma. Certains, dans le cadre de l’hystérie mondiale autour des liens cancer et virus HPV, et malgré le faible nombre de décès liés [19], souhaiteraient imposer une recherche systématique du virus en même temps que le frottis.
Le but de cette tribune est de savoir si cet ajout de recherche du virus a, en l’état actuel des connaissances, une justification scientifique, ou a contrario des inconvénients potentiels de plusieurs ordres, médicaux, psychologiques et aussi financiers.
Que peut-on faire pour ces 1000 patientes (sur 6 millions) dont les tests de dépistage par Pap, faussement négatifs ont pu retarder le diagnostic et le traitement ? Est-ce que les nouveaux tests, qui dépistent la présence des HPV pourraient améliorer leur devenir ou aboutir seulement à augmenter la fréquence des surdiagnostics et des surtraitements ? Est- ce que ce petit nombre de faux négatifs justifie la généralisation d’une recherche couteuse et anxiogène de HPV lors de chaque frottis ? En un mot, établir sa balance bénéfices-risques.
DANGERS CONNUS ET ETABLIS DES DEPISTAGES SYSTEMATIQUES DES CANCERS[20] [21] [22]
Les campagnes de dépistage de cancers exposent à deux complications principales : rassurer à tort par un test faussement négatif et inquiéter inutilement par un faux positif ou un surdiagnostic[23] conduisant aux sur traitements[24]. Plus les tests de dépistage sont sensibles et moins ils sont spécifiques. Ils exposent alors davantage aux surdiagnostics, et donc aux surtraitements et à leurs complications !
EXEMPLES
LE CANCER DE LA PROSTATE SURDIAGNOSTIQUE ET SURTRAITE [25]
Le dépistage du cancer de la prostate par le dosage des PSA, trop sensible s’est révélé inefficace pour diminuer la mortalité[26] toutes causes confondues et les surtraitements nocifs sur la qualité de vie des hommes qui les subissent[27]. Si vous vous faites dépister, vous ne vivrez pas plus longtemps, mais beaucoup plus mal. (Angoisse, troubles urinaires, impuissance etc.. ).
CANCER DU SEIN SURDIAGNOSTIQUE ET SURTRAITE
Le dépistage du cancer du sein par mammographie n’améliore pas non plus la survie globale des femmes[28] qui s’y soumettent et augmente de manière importante leur risque de mammectomie et autres traitements inutiles [29] [30] [31] [32] [33] [34]
CANCER DE LA THYROIDE ENORMEMENT SURDIAGNOSTIQUE
Le dépistage des cancers thyroïdiens par l’échographie a causé plus de 500000 victimes[35] [36]. 50 à 90 % des cancers de la thyroïde seraient des surdiagnostics, donc des cancers qui n’ont pas existé ou qui n’auraient jamais évolué. Que de vis gâchées !
LES TESTS SANGUINS DE DEPISTAGE GLOBAL DU CANCER SONT AUSSI UN LEURRE A L’HEURE ACTUELLE. [37]
RISQUE DE SURDIAGNOSTIC ET DONC DE SURTRAITEMENT POUR LE CANCER DU COL DE L’UTERUS AVEC LE TEST HPV
« Les infections par HPV sont communes tout au long de la vie adulte chez les femmes sexuellement actives, et guérissent le plus souvent spontanément, sans signe clinique. Une infection persistante est cependant retrouvée chez 3 à 10 % des femmes infectées ».
Ne risque-t-on pas avec ces tests HPV complémentaires et systématiques de rendre le dépistage du cancer du col, à son tour plus nocif qu’utile, sans oublier le coup social de la manœuvre ?
La focalisation abusive des médias et du ministère sur ce virus sous-estime les autres facteurs de risque que rappelle l’ HAS.[38] Sa position sur l’opportunité du dépistage du HPV est claire : « en complément du frottis cervico-utérin de dépistage, la recherche de papillomavirus humain (HPV) n’a pas lieu d’être, la HAS ayant considéré en 2010 que l’utilisation du test de détection des HPV en dépistage primaire en population générale n’était pas pertinente. » Cette recommandation n’est pas toujours respectée.
Actuellement, en France, le non-respect des recommandations[39]aboutit déjà à de trop nombreux surtraitements (conisations abusives) responsables entre autres complications d’accouchement prématurés.[40] [41]
Après plus de 50 ans d’utilisation, les résultats et les conséquences des tests cytologiques classiques sont bien connus. Dans 96 % des cas, le résultat est normal sans aucune anomalie cytologique, ni cancer débutant. Dans 4 % des cas, le résultat met en évidence des cellules anormales, justifiant d’autres examens. Globalement, sur 6 millions de Pap test annuels, on estime qu’environ 1000 ne permettront pas de dépister pas un cancer qui débute en particulier chez les femmes âgées, ménopausées[42].
Les tests HPV sont plus sensibles que le Pap-test pour dépister les malades qui présenteront peut-être un jour des « néoplasies » intraépithéliales de grade CIN2 et CN3.[43] Mais il faut rappeler que ces lésions ne sont pas cancéreuses (le terme « néoplasie » utilisé est impropre) et qu’elles ne précèdent un cancer invasif que dans une petite minorité de cas (en moyenne une fois sur vingt pour les CIN2 et une fois sur huit pour les CIN3).
De plus, même pour dépister les dysplasies appelées abusivement CIN2 et CIN3, leur spécificité est moindre, car un test HPV positif détecte seulement la présence de virus à risque oncogène –susceptible de s’accompagner un jour de lésions (pré)cancéreuses – mais il ne met pas en évidence la présence de telles lésions. La proportion de tests positifs chez les femmes qui n’ont pas de lésions ni réellement précancéreuses, ni cancéreuses (faux positifs) est élevée.
Et la réalisation de ces tests n’est pas anodine car la révélation de leur positivité éventuelle est source d’angoisse importante le plus souvent injustifiée et de répétition des tests à court terme « pour vérifier » encore et encore…
De plus, le coût de ces tests est élevé : en moyenne plus de 50 euros pour un test HPV alors que les pap tests reviennent à moins de 20 euros. Si on se rappelle que 6 millions de pap tests sont réalisés chaque année, l’association systématique aux test HPV couterait au moins 180 millions supplémentaires, sans tenir compte des multiples « vérifications ». Sans utilité globalement pour les femmes.
En moyenne, 11 % de la population féminine est positive pour le virus HPV, et la probabilité de présenter un faux négatif lors d’un test de dépistage classique est proche de 0.00016[44].
Aucun essai randomisé publié à ce jour n’a comparé les Pap tests classiques à leur remplacement ou leur association aux tests HPV sur plus de deux séquences.
BIG PHARMA TENTE D’ETENDRE LE MARCHE
 L’étude récente qui prône ces tests HPV ne retrouve un bénéfice de sensibilité du dépistage HPV qu’après sommation des données de 4 essais différents, ce qui lui ôte toute valeur réellement probante. Et ce d’autant que la majorité des auteurs seniors déclarent des liens d’intérêts importants avec les fabricants des tests et/ou des vaccins anti HPV. Par ailleurs, la manière dont le dépistage actuel par les tests HPV est réalisé laisse grandement à désirer sur le plan du contrôle de la qualité et de l’accréditation des laboratoires d’analyse.
L’étude récente qui prône ces tests HPV ne retrouve un bénéfice de sensibilité du dépistage HPV qu’après sommation des données de 4 essais différents, ce qui lui ôte toute valeur réellement probante. Et ce d’autant que la majorité des auteurs seniors déclarent des liens d’intérêts importants avec les fabricants des tests et/ou des vaccins anti HPV. Par ailleurs, la manière dont le dépistage actuel par les tests HPV est réalisé laisse grandement à désirer sur le plan du contrôle de la qualité et de l’accréditation des laboratoires d’analyse.
On ne dispose d’aucun résultat à long terme permettant d’évaluer l’intérêt réel pour les femmes : savoir si l’utilisation de tels tests permettrait de diminuer la mortalité toutes causes confondues des femmes ainsi dépistées et de comparer ce gain éventuel au nombre de surdiagnostics et de conisations abusives que leur usage entrainerait[45].
Il ne faut donc pas se précipiter de compléter les tests de dépistage existants par des tests HPV additionnels sans preuve scientifique solide.
Il faut éviter de répéter l’erreur commise par les agences sanitaires (FDA et EMA) accordant, sans preuve d’efficacité, une AMM aux vaccins anti HPV aboutissant à la catastrophe sanitaire actuelle d’un accroissement du risque de cancer après une vaccination censée le diminuer.
Avant de choisir un nouveau test, il est capital de commencer par La mise en place du dépistage organisé utilisant les tests cytologiques qui ont fait la preuve de leur efficacité sur l’incidence et sur la mortalité. C’est une tâche importante qui demandera du temps ; d’ici là les techniques évolueront encore, peut-être vers un nouveau test vraiment spécifique, à moins que l’amélioration de la sensibilité de la cytologie par l’immunomarquage ou la lecture assistée par ordinateur solutionne le problème.
[1] N Delepine le cancer un fléau qui rapporte 2013 ED Michalon
[2] https://www.has-sante.fr/portail/upload/docs/application/pdf/2013-08/referentieleps_format2clic_kc_col_uterus_2013-30-08__vf_mel.pdf
[3] Saignements qui évoquent des règles mais sont irréguliers parfois abondants.
[4] Rapports sexuels douloureux
[5] Ibid 2
[6] Notons ici la durée de développement de ce cancer dans son histoire naturelle qui contraste avec l’arrivée précoce de celui-ci lorsqu’il suit une vaccination par Gardasil : de l’ordre de 5 ans. Faits développés dans « hystérie vaccinale, gardasil et cancer, un paradoxe » N et G Delepine Fauves éditions 2018.
[7] R Landy, F Pesola, A Castanon and Peter Sasieni Impact of cervical screening on cervical cancer
mortality : estimation using stage-specific results from a nested case–control study British Journal of Cancer (2016) 115, 1140–1146
[8] précautions : rendez-vous au moins cinq jours après l’arrêt des règles.
Durant les 48 heures précédant le test, n’ayez pas de relations sexuelles et n’utilisez pas de douches vaginales, de tampons, de mousses ou de gels contraceptifs, de crèmes vaginales, d’hydratants, de lubrifiants ou de médicaments vaginaux.
[9] http://www.cancer.ca/fr-ca/cancer-information/diagnosis-and-treatment/tests-and-procedures/pap-test/ ?
[10] A l’occasion des consultations des femmes.
[11] Dr Nicolas Duport Données épidémiologiques sur le cancer du col de l’utérus – État des connaissances – Actualisation 2008 — Institut de veille sanitaire
[12] INVS INCA Projection de l’incidence et de la mortalité par cancer en France métropolitaine en 2015. Rapport technique
[13] R Landy, F Pesola1, A Castanon and Peter Sasieni Impact of cervical screening on cervical cancer
mortality : estimation using stage-specific results from a nested case–control study British Journal of Cancer (2016) 115, 1140–1146 www.bjcancer.com | DOI:10.1038/bjc.2016.290
[14] R Ibáñez, M Alejo, N Combalia, Underscreened Women Remain Overrepresented in the Pool of Cervical Cancer Cases in Spain : A Need to Rethink the Screening Interventions Hindawi Publishing Corporation BioMed Research InternationalVolume 2015, Article ID 605375, 9 pages
[15] HAS dépistage tous les trois ans à partir de 25 ans jusqu’à 65 ans.
[16]Anita WW Lim, Rebecca Landy, Alejandra Castanon, Antony Hollingworth, Willie Hamilton, Nick Dudding and Peter Sasieni Cytology in the diagnosis of cervical cancer in symptomatic young women : a retrospective review Br J Gen Pract 2016 ; DOI : 10.3399/bjgp16X687937
[17] Lim AW, Ramirez AJ, Hamilton W, et al. Delays in diagnosis of young females with symptomatic cervical cancer in England : an interview-based study. Br J Gen Pract 2014.
[18] Lim AW, Hamilton W, Hollingworth A, et al. Performance characteristics of visualising the cervix in symptomatic young females : a review of primary care records in females with and without cervical cancer. Br J Gen Pract 2016.
[19] (comparativement par exemple aux cancers du sein ou du poumon)
[20] https://docteur.nicoledelepine.fr/prevention-globale-depistage-systematique-et-diagnostic-precoce-trois-notions-a-ne-pas-confondre/
[23] On entend par faux diagnostic une erreur de diagnostic faisant croire à l’existence d’une maladie qui n’existe pas et par sur diagnostic le diagnostic d’une maladie biologique quiescente qui n’aurait jamais menacé la vie ni causé de trouble à la personne qui l’héberge
[24] Traiter une personne pour un faux ou un surdiagnostic constitue un surtraitement, traitement inutile (qui ne peut lui apporter aucun bénéfice puisqu’il ne souffre de rien et que sa vie n’est pas menacée) mais qui l’expose, comme tout traitement actif à des complications, qui diminue la qualité de vie.
[25] https://docteur.nicoledelepine.fr/cancer-de-la-prostate-depistage-systematique-psa-marchandisation/
[26] On entend par mortalité spécifique la mortalité due uniquement à la maladie dépistée ; cette mortalité spécifique ne comptabilise pas les complications fonctionnelles et parfois vitale des traitements. Pour évaluer objectivement l’intérêt éventuel d’un dépistage on doit prendre en compte la mortalité globale toutes causes confondues et les conséquences des traitements sur la qualité de vie.
[27] Haute autorité de santé : dépistage du cancer de la prostate. Analyse critique des articles issus des études ERSPC et PLCO publiés en mars 2009, rapport juin 2010
[28] Toutes causes confondues.
[29] Puliti D, E. Overdiagnosis in breast cancer : design and methods of estimation in observational studies. Prev Med. 2011 ; 53(3):131–3.
[30] KalagerM. Overdiagnosis of Invasive Breast Cancer Due to Mammography Screening : Results From the Norwegian Screening Program.” Ann Intern Med. 3 April 2012 ;156(7):I-58.
[31] De Gelder R, Draisma G, Heijnsdijk EA, de Koning HJ. Population-based mammography screening below age 50 : balancing radiation-induced vs prevented breast cancer deaths. Br J Cancer 2011, 104 (7) : 1214-20.
[32] Gøtzsche PC, Nielsen M. Screening for breast cancer with mammography. Cochrane Database Syst Rev 2011,(1) : CD001877.
[33] Swiss medical board Systematisches Mammographie-Screening Bericht vom 15. Dezember 2013
[34] https://www.prevention-sante.eu/actus/surmedicalisation-lobbying-depistage-genetique-cancer-sein-ovaire
[35] OMS Overdiagnosis is a major driver of the thyroid cancer epidemic : up to 50–90% of thyroid cancers in women in high-income countries estimated to be overdiagnoses communiqué de presse 246 du 18 8 2016
[36] US Preventive Services Task Force Screening for Thyroid CancerUS Recommendation Statement May 9, 2017
JAMA. 2017 ; 317(18):1882-1887
[37] docteur.nicoledelepine.fr/tests-sanguins-de-depistage-du-cancer-leurre-de-la-medecine-personnalisee-voie-de-recherche-mais-pas-de-soin-en-2018/
[38] Les cofacteurs impliqués dans la genèse du cancer du col de l’utérus peuvent être : ÆÆ des cofacteurs liés à l’hôte : précocité de l’activité sexuelle, multiplicité des partenaires sexuels, immunodéficience, parité élevée ; ÆÆ des cofacteurs liés au papillomavirus humain : génotypes 16 et 18, infection simultanée par plusieurs types oncogéniques, quantité importante de virus (forte charge virale) ; ÆÆ des cofacteurs exogènes : tabagisme, coïnfection par le virus de l’immunodéficience humaine (VIH) ou une autre infection sexuellement transmissible (IST) (virus herpes simplex 2 (HSV-2), Chlamydia trachomatis et Neisseria gonorrhoeae), utilisation prolongée de contraceptifs oraux. https://www.has-sante.fr/portail/upload/docs/application/pdf/2013-08/referentieleps_format2clic_kc_col_uterus_2013-30-08__vf_mel.pdf
[39] Référentiel de pratiques de l’examen périodique de santé des Centres d’Examen de Santé de l’Assurance Maladie sur le dépistage et la prévention du cancer du col de l’utérus, la HAS rappelle les recommandations de dépistage du cancer du col de l’utérus, les critères d’inclusion et d’exclusion des femmes dans ce dépistage et les modalités de prévention primaire par la vaccination anti-HPV. https://www.has-sante.fr/portail/jcms/c_1623735/fr/depistage-et-prevention-du-cancer-du-col-de-l-uterus
[40] Ce geste, effectué sous anesthésie, consiste à retirer une petite lamelle de la surface du col de l’utérus. Son indication doit être bien posée. Certaines études font état de 30 % de conisations « abusives », c’est-à-dire qui n’étaient pas indispensables car les lésions ne faisaient pas courir de risque pour la santé de la femme . http://www.societe-colposcopie.com/sites/default/files/top_sante_mai_2018_0.pdf
[41] Les patientes ayant eu une exérèse chirurgicale pour le traitement d’une CIN sont effectivement exposées à un risque significativement plus élevé d’accouchement prématuré, de petit poids de naissance, de mortalité périnatale et de complications néonatales … https://www.gyneco-online.com/obsté ;trique/quel-est-l&rsquo ;impact-d&rsquo ;un-anté ;cé ;dent-de-conisation-
[42] Castle PE, Qiao YL, Zhao FH, et al Déterminants cliniques d’une inspection visuelle positive après traitement à l’acide acétique pour le dépistage du cancer du col utérin . BJOG 2014 ; 121 : 739–46.
[43] « ASC-US : atypies des cellules malpighiennes de signification indéterminée : cellules malpighiennes anormales de signification incertaine, dont les modifications cytologiques suggèrent la présence d’une lésion intra-épithéliale malpighienne, mais sont insuffisantes sur les plans quantitatif et qualitatif pour permettre une interprétation définitive.
Cancer micro-invasif : cancer strictement limité au col de l’utérus, ne dépassant pas 5 mm en profondeur et 7 mm de large ; seul l’examen microscopique permet son diagnostic.
Cancer invasif : cancer qui s’est propagé au-delà de la couche tissulaire où il s’est initialement développé, et atteint les tissus adjacents ; aussi appelé cancer infiltrant.
Carcinome in situ : stade pré-invasif du cancer, affectant toute l’épaisseur de la couche épithéliale qui tapisse ou recouvre un organe (ici, le col de l’utérus), mais sans infiltrer la membrane basale. CIN : néoplasie cervicale intra-épithéliale. CIN1 : néoplasie intra-épithéliale cervicale de grade 1 : dysplasie légère touchant le tiers inférieur ou moins de l’épaisseur épithéliale. CIN2 : néoplasie intra-épithéliale cervicale de grade 2 : dysplasie modérée touchant un tiers à deux tiers de l’épaisseur épithéliale. CIN3 : néoplasie intra-épithéliale cervicale de grade 3 : dysplasie sévère ou carcinome in situ, touchant entre les deux tiers et la totalité de l’épaisseur épithéliale ».cf HAS ibid ref 39
[44] En France métropolitaine 6 millions de Pap tests annuels sont réalisés chaque année dont seulement 1000 se révèlent incapables de révéler un cancer invasif qui se manifestera avant le prochain examen.
[45] Screening for Cervical Cancer With High-Risk Human Papillomavirus Testing : A Systematic Evidence Review for the U.S. Preventive Services Task ForcePrepared for : Agency for Healthcare Research and QualityU.S. Department of Health and Human Services 5600 Fishers LaneRockville, MD 20857 www.ahrq.gov