publié le 13 FEV SUR NOUVEAU MONDE Jetez ces masques que je ne saurais voir ! Jetez les muselières qui ne protègent personne ! – Nouveau Monde (nouveau-monde.ca)
Pour faire semblant de combattre le virus Omicron, le ministre de la Santé (?) vient d’annoncer, qu’après l’interdiction du pop-corn dans les cinémas, l’interdiction du casse-croûte dans le train, et l’interdiction de manger ou boire debout dans les bars, il faudra prolonger le port du masque aux enfants à partir de 6 ans dans les écoles pendant huit heures de suite et même dans la cour ou les séances de sport ! Aberration et torture prolongée des enfants !
Mais comment peut-on être aussi peu scientifique et aussi tyrannique ?
Cette mesure ne peut avoir aucun impact positif sur la transmission du Covid.
Ses conséquences délétères sur la santé physique et psychique sont connues.
Ignorance crasse ? Sadisme ordinaire ? Dans l’Histoire, le massacre des innocents n’a été utile qu’à la satisfaction des sadiques.
Quelques déclarations de l’OMS
En juin 2020, le Dr Mike Ryan, directeur exécutif du programme d’urgence sanitaire de l’Organisation mondiale de la santé (OMS), a déconseillé le port d’un masque facial en mars, précisant :
« Il n’y a aucune preuve spécifique suggérant que le port de masques par la population aurait un avantage potentiel.
Il existe des preuves suggérant le contraire dans l’utilisation abusive du port du masque, ou de son l’ajustement incorrect ».[1]
La Dr Maria Van Kerkhove de l’OMS, a recommandé :
« Dans la communauté, nous ne recommandons pas le port de masques sauf si vous êtes malade et comme mesure pour empêcher la propagation de votre part ».[2]
« les essais randomisés ne suggèrent pas un effet bénéfique des masques faciaux »
« Pour les personnes en bonne santé, l’obligation du port du masque est peu susceptible d’arrêter la propagation… ».[3]
En dehors du milieu médical exposé, le masque ne sert à rien.[4]
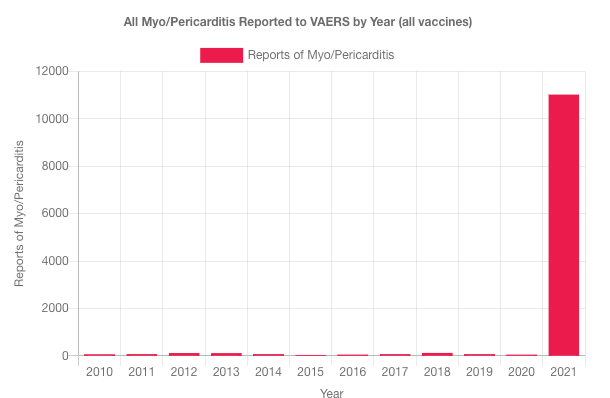
Au 12/2/2022, la consultation de la base de données médicales américaines PubMed liste 2448 articles répondant aux mots clefs « facial Mask covid ». Parmi ces 2448 articles, aucun ne rapporte d’étude randomisée prouvant que le port généralisé du masque diminue le risque de transmission du covid19.[5][6][7][8][9][10]
Les articles qui prônent l’obligation du masque ne rapportent aucune étude réelle du port du masque par la population générale, mais des simulations reposant sur des hypothèses très incertaines.[11]
Ils se basent sur des expériences de laboratoires mesurant les charges virales autour de malades et les propriétés de filtration des différents types de masques suggérant que le masque pourrait diminuer le risque de contaminations. Leurs conclusions prudemment exprimées au conditionnel sont ensuite reprises à l’affirmatif par les médias et utilisées par les dirigeants à l’appui de leurs décisions tyranniques.
L’utilisation de masques par les malades contagieux qui toussent et par le personnel médical qui les traite est logique, mais même dans ces situations particulières son efficacité réelle n’a pas été établie scientifiquement, singulièrement contre les virus.
La seule étude randomisée (Danmask 19)[12] publiée conclut :
« La recommandation de porter des masques chirurgicaux pour compléter d’autres mesures de santé publique n’a pas réduit le taux d’infection par le SRAS-CoV-2 chez les porteurs ».
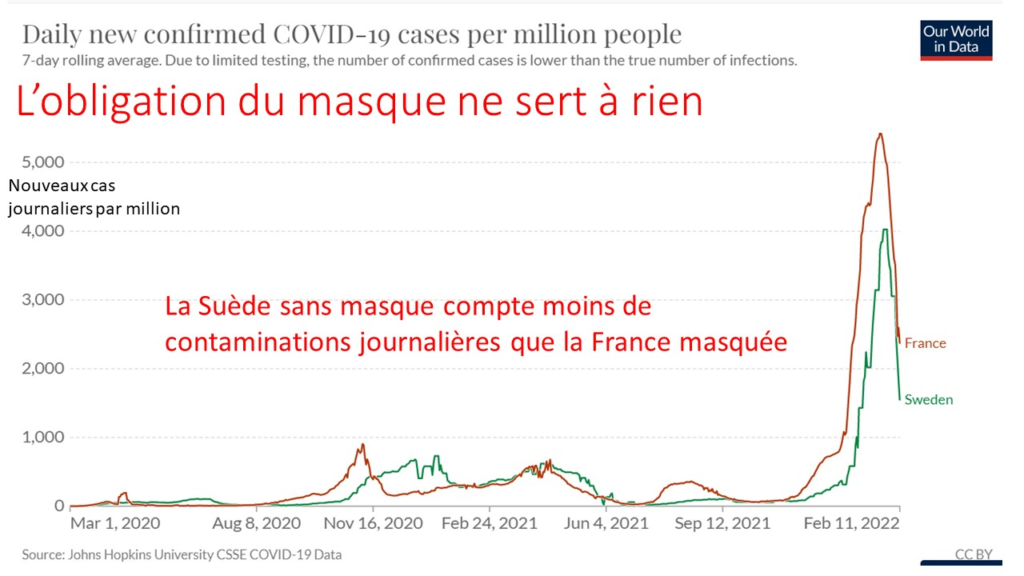
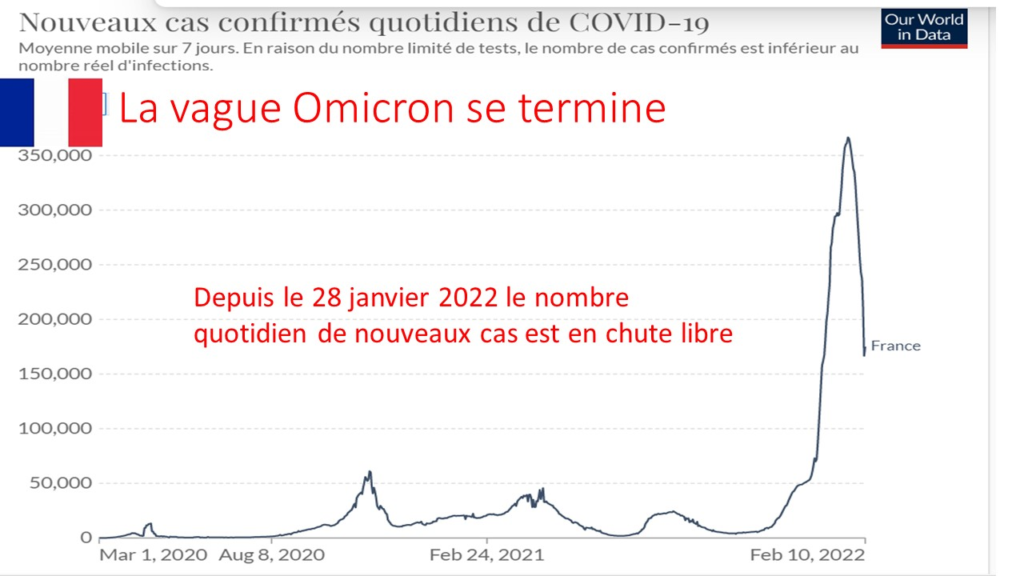
L’examen des courbes de contaminations dans les pays qui se masquent montre d’ailleurs que cette mesure n’a aucun effet visible d’atténuation de l’épidémie. Bien au contraire. Ainsi en France le nombre de contaminations journalières n’a jamais été aussi élevé que lorsque le masque a été rendu obligatoire.
La comparaison des contaminations journalières en France masquée et en Suède non masquée confirme l’inutilité de l’obligation des masques.
Alors pourquoi nos dirigeants imposent-ils cette mesure dont l’utilité n’a jamais été prouvée scientifiquement ?
Le masque est une muselière
En réalité les obligations de porter des masques n’ont jamais eu pour but de contrôler le virus — elles ont toujours eu pour but de contrôler les gens.[13]
Le masque constitue un signe de servitude, comme jadis dans l’Empire romain, le collier que portaient les esclaves (mais au moins les colliers d’esclaves ne gênaient pas leur respiration).
L’obligation du masque est encore plus aberrante et scandaleuse chez l’enfant
Le port du masque, inefficace chez l’adulte, est doublement injustifié chez l’enfant, car celui-ci ne craint rien du covid et ne transmet pas la maladie.
Le seul protocole sanitaire réellement justifié à l’école serait la suppression de toutes ces mesures inutiles et toxiques et de demander aux enfants et adultes malades de rester à domicile jusqu’à la fin de la période de possible contagion.[14]
En Suède les écoles sont restées ouvertes sans mesures contraignantes et aucune conséquence nocive sur les contaminations dans la population n’a été observée.[15][16][17]
Les protocoles sanitaires imposés aux enfants français ne constituent donc que des brimades inutiles, sauf pour leur enseigner la soumission.
Le port prolongé du masque est nocif
Il s’accompagne d’une moindre hygiène des mains et d’un contact plus fréquent de celles-ci avec le visage créant ainsi une nouvelle voie de transmission possible en plus d’autres effets insupportables.
Maux de tête
Une étude randomisée japonaise de 2009 conclut :
« Les sujets masqués étaient significativement plus susceptibles de souffrir de maux de tête pendant la période d’étude ».
Un article de 2014[18] rapporte qu’environ un tiers des travailleurs avait des maux de tête avec le masque, la plupart avaient des maux de tête préexistants qui étaient amplifiés et 60 % avaient besoin d’analgésiques pour les soulager.
En mai 2020, une étude[19][20] a observé que 81 % des soignants qui portaient un masque développaient des maux de tête, certains avaient des maux de tête préexistants qui étaient aggravés par les masques, et tous avaient l’impression que les maux de tête affectaient leur performance au travail.
Le port prolongé du masque entraîne une hypoxie
la plupart des études montre que les masques peuvent provoquer une hypoxie et une hypercapnie.
En 2008, des chercheurs ont mesuré l’effet des masques faciaux sur 53 chirurgiens à l’aide d’un oxymètre avant et à la fin des interventions. Ils ont découvert que le masque réduisait les niveaux d’oxygène dans le sang proportionnellement à la durée de port du masque.
Chaque jour ou presque, des professionnels de diverses spécialités insistent sur les inconvénients spécifiques à leur domaine. Les dentistes sont inquiets.
Le docteur François Thibault, de la Baule, rappelle que le port du masque nous fait passer en respiration buccale, perturbant notre respiration.
« le flux d’air étant insuffisant par des narines couvertes et les conséquences néfastes sont nombreuses. L’air n’est plus suffisamment réchauffé et dépoussiéré comme il doit l’être lors du passage normal dans les fosses nasales avant d’arriver aux poumons. Le sang chaud qui arrive du cerveau n’est plus refroidi au contact de cet air froid. Notre cerveau surchauffe et fatigue. »
« Nous nous auto-intoxiquons par le gaz carbonique que nous rejetons dans le masque. L’hypercapnie, terme scientifique qui désigne une trop forte concentration de CO2 dans le sang, constitue un vrai risque pour le cerveau qui consomme à lui seul 20 % de l’oxygène total qui rentre par les poumons. Les conséquences peuvent aussi conduire à une dépression du système nerveux central, une élévation de la fréquence cardiaque, des sautes d’humeur et de fatigue, des nausées, des vomissements, jusqu’à la perte de conscience ».
« Il est important de respecter au moins 2 pauses par jour de 10 minutes en extérieur, dit-il. La pause est plus facile pour les adultes qui peuvent sortir quelques minutes, voire faire une pause cigarette. Les petits sont à la merci de leurs enseignants souvent terrorisés victimes de la propagande des médias et de leurs syndicats ».
« Par la respiration buccale, nous asséchons notre bouche et raréfions la salive protectrice des dents et des muqueuses ».
Les ophtalmologistes observent des conjonctivites rebelles à tout traitement chez les porteurs de lunettes. L’air inspiré peut-être chargé de microscopiques fibres constituantes des masques dont le marquage « CE » ne garantit pas complètement l’innocuité et qui viennent coloniser les alvéoles pulmonaires, portes ouvertes aux futurs problèmes respiratoires graves.
Le dentiste alerte sur les « néfastes conséquences du port du masque dont on mesurera peut-être les conséquences dans quelques années, comme on l’a fait trop tard pour l’amiante ».
Les orthophonistes insistent aussi sur le rôle physiologique de la respiration nasale interdite par le masque.
« La respiration buccale pose de nombreux problèmes : abolition du rôle du nez dans le filtrage des virus et bactéries, sécheresse buccale, halitose (mauvaises odeurs) et caries, dysharmonie du développement de la mâchoire et du visage.
La respiration buccale court-circuite le rôle de filtrage préventif du nez. »
Mais de plus :
« la respiration buccale a un retentissement sur la croissance de la sphère faciale. Lorsque la respiration est nasale (normale), la langue modèle l’arcade supérieure en y prenant une grande place. C’est ce qui permet une croissance harmonieuse de la face (palais large, dents alignées). Lorsque la respiration est buccale, la langue est positionnée sur le plancher de la bouche, elle ne joue pas son rôle d’expansion de l’arcade supérieure. Le palais reste étroit, les dents avancent, le visage grandit en longueur, les os et les muscles de la face se développent de façon disharmonieuse[21]. La sécheresse buccale entraîne une déshydratation des cordes vocales provoquant des hemmages (raclement de la gorge) et des tensions, crispation des muscles des organes phonateurs qui, à long terme, peuvent créer des nodules, voire des polypes et par conséquent une dysphonie. La désorganisation du mécanisme respiratoire peut entraîner un essoufflement et des forçages vocaux[22] débouchant également sur des dysphonies ».
« Le port du masque impacte de manière non négligeable les apprentissages du langage, de la lecture, la construction des émotions, les comportements des enfants mais aussi la vue ou encore le développement des fonctions oro-myo-faciales ».
Pour l’environnement, l’obligation généralisée du port du masque est une catastrophe créant chaque année en France près de 50 000 tonnes de déchets non recyclables potentiellement contaminés.[23]
Il ressort de cette revue de la littérature qu’il n’y a pas de preuves que le port d’un masque de quelque nature que ce soit ait un impact significatif sur la prévention de la propagation du virus.
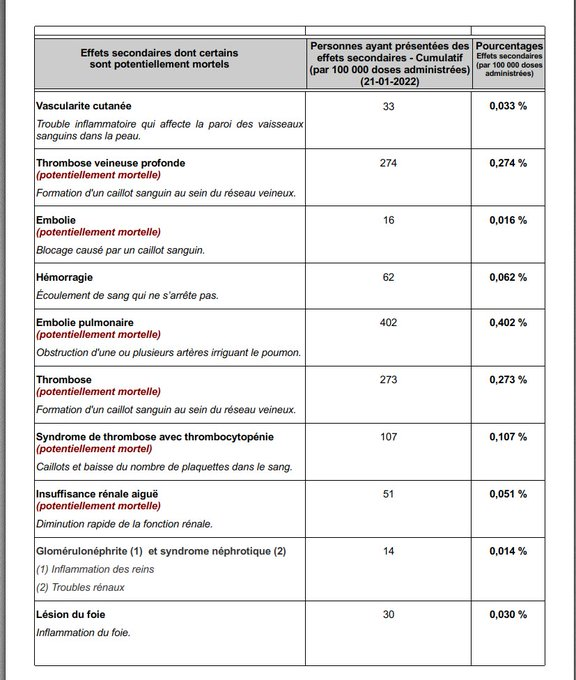
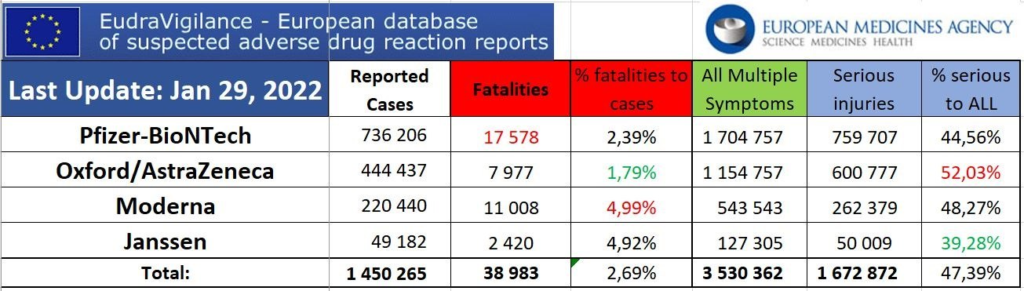
Au contraire, il existe de nombreuses preuves que le port continu d’un masque facial peut provoquer des maux de tête, une hypercapnie et une hypoxie et peut rendre l’infection beaucoup plus grave.
Le devoir du médecin
En plus de protéger la santé de leurs patients, les médecins doivent également fonder leurs actions sur la Déclaration de Genève de 1948, révisée en 2017 selon laquelle, chaque médecin s’engage à mettre la santé et la dignité de son patient au premier plan et, même sous la menace, de ne pas utiliser ses connaissances médicales pour violer les droits de l’homme et les libertés civiles.
Dans le cadre de ces constatations, nous propageons donc une action explicitement médicale, tenant compte de la réalité factuelle scientifique contre la prétendue efficacité générale des masques, et des effets individuels indésirables pour les porteurs de masque.
Si vous n’êtes pas malade, ni au contact direct prolongé de malades, jetez votre muselière qui ne constitue qu’un instrument d’apprentissage à la soumission comme étudie le dernier livre de Roland Gori, « la fabrique de nos servitudes ».[24]
- https://twitter.com/WHO/status/1244639057398902785[↩]
- https://www.cnn.com/2020/03/30/world/coronavirus-who-masks-recommendation-trnd/index.html[↩]
- https://www.businessinsider.com/who-no-need-for-healthy-people-to-wear-face-masks-2020-4[↩]
- Pour protéger les malades des germes que pourraient leur passer les soignants et non pour les virus qui ne sont pas stoppés par toutes les sortes de masques.[↩]
- https://pubmed.ncbi.nlm.nih.gov/19216002/[↩]
- https://www.cambridge.org/core/journals/epidemiology-and-infection/article/face-masks-to-prevent-transmission-of-influenza-virus-a-systematic-review[↩]
- [7] https://onlinelibrary.wiley.com/doi/epdf/10.1111/j.1750-2659.2011.00307.x[↩]
- [8] https://jamanetwork.com/journals/jama/fullarticle/2749214[↩]
- https://onlinelibrary.wiley.com/doi/epdf/10.1111/jebm.12381[↩]
- https://www.qeios.com/read/1SC5L4[↩]
- halte aux prophètes ! Analysons les faits, stoppons la Peur — Docteur Nicole Delépine (nicoledelepine.fr) [↩]
- Bundgaard H et al. Effectiveness of Adding a Mask Recommendation to Other Public Health Measures to Prevent SARS-CoV-2 Infection in Danish Mask Wearers: A Randomized Clinical Trial. Annals of Internal Medicine 2020[↩]
- Les mystères du masque, entre déraison, soumission, panique et contagion (francesoir.fr) juin 2020[↩]
- Comme on l’a toujours fait en cas de grippe ou d’autre maladie contagieuse.[↩]
- Vlachos J, Hertegård E, B Svaleryd H. The effects of school closures on SARS-CoV-2 among parents and teachers. Proc Natl Acad Sci U S A. 2021 Mar 2;118(9):e2020834118. doi : 10.1073/pnas.2020834118. PMID : 33574041 ; PMCID : PMC7936333.[↩]
- School closures and SARS-CoV-2. Evidence from Sweden’s partial school closure
Jonas Vlachos, Edvin Hertegård, Helena Svaleryd medRxiv 2020.10.13.20211359; doi: https://doi.org/10.1101/2020.10.13.20211359 Proceedings of the National Academy of Sciences doi: 10.1073/pnas.2020834118[↩] - Jonas F. Ludvigsson, MD, Ph.D. Karolinska Institute, Stockholm, Suède Écoles ouvertes, Covid-19 et morbidité des enfants et des enseignants en Suède N Engl J Med 2021 ; 384 : 669-671 DOI : 10.1056/NEJMc2026670[↩
- https://medcraveonline.com/JLPRR/effects-of-long-duration-wearing-of-n95-respirator-and-surgical-facemask-a-pilot-study.html[↩
- https://bmcpublichealth.biomedcentral.com/articles/10.1186/1471-2458-12-106[↩
- https://pubmed.ncbi.nlm.nih.gov/32232837/[↩]
- https://pubmed.ncbi.nlm.nih.gov/20129889/[↩]
- http://chinois.discipline.ac-lille.fr/quoi-de-neuf/revue-de-presse/2020-11-mgen_livret_voixmasque_novembre2020-1[↩
- ] Virus, champignons, bactéries[↩]
- Editions Les liens qui libèrent[↩]